Синдром сухого глаза

Что такое синдром сухого глаза
Синдром сухого глаза (ССГ, сухой кератоконъюнктивит) — это заболевание, при котором изменяется химический состав и количество слёзной плёнки (жидкой структуры, покрывающей роговицу глаза).
Основные функции слёзной плёнки:
- увлажнение роговицы и слизистой оболочки глаза;
- обеспечение обмена веществ в структурах глаза;
- защита глаз от микротравм, жаркого, холодного или слишком сухого воздуха;
- поддержание ясности зрения.
Слои слёзной плёнки:
- наружный — липидный: образован из секрета мейбомиевых желёз (небольших желёз, расположенных по краям век);
- центральный — водный: вырабатывается слёзными железами;
- внутренний — муциновый: секретируется бокаловидными клетками конъюнктивы (слизистой оболочки глаза).

Каждый слой слёзной плёнки глаза вырабатывается определённым типом желёз или клеток
В норме слёзная плёнка обновляется при каждом моргании. При синдроме сухого глаза (ССГ) этот процесс нарушается, в результате оболочка глаза становится красной и раздражённой.
ССГ — очень распространённое заболевание. По данным некоторых исследователей, оно встречается у 10–18% взрослых людей, особенно у тех, кто носит контактные линзы.
В последние годы синдром сухого глаза нередко обнаруживается у детей и подростков. Это связано и с ношением контактных линз, и с длительным использованием гаджетов.
на анализах до 30%.
не пропустить скидки и акции 🥰
Причины развития синдрома сухого глаза
Причины развития ССГ можно условно разделить на две группы. В первом случае нарушается процесс выработки слёзной жидкости (водного слоя слёзной плёнки). Во втором — слёзная жидкость слишком быстро испаряется со слизистой оболочки глаза.
Причины ССГ, связанные с нехваткой слёзной жидкости:
- некоторые хронические заболевания — сахарный диабет, конъюнктивит, блефарит (воспаление краёв век), синдром Шёгрена (аутоиммунное заболевание, поражающее слёзные, потовые, слюнные железы), подагра;
- приём некоторых лекарственных препаратов — противоаллергических, средств от аритмии, высокого давления, антидепрессантов, кортикостероидов, диуретиков, оральных контрацептивов;
- период восстановления после операции на глазах (например, после лазерной коррекции зрения).
Причины ССГ, связанные со слишком быстрым испарением слёзной жидкости:
- ношение контактных линз;
- проживание в высокогорных районах;
- морозная погода;
- высокая ветреность;
- низкая влажность воздуха в помещении;
- длительное использование гаджетов (смартфонов, планшетов, компьютеров);
- лагофтальм — неспособность полностью сомкнуть веки.

В группе риска по развитию синдрома сухого глаза — люди, которые очень много времени проводят за компьютером или смартфоном
Помимо основных причин, есть также факторы, которые повышают вероятность развития синдрома сухого глаза.
Факторы риска развития ССГ:
- гормональные перестройки, связанные с беременностью, менопаузой;
- наращивание ресниц;
- использование большого количества крема для век (компоненты, входящие в состав уходовой косметики, могут нарушить химический состав слёзной плёнки);
- возраст старше 50 лет;
- проживание в районах с сильно загрязнённым воздухом.
Виды синдрома сухого глаза
Общепринятой классификации синдрома сухого глаза пока нет.
Национальный глазной институт США (National Eye Institute) выделяет две основные формы ССГ: первая связана с недостаточной выработкой слёзной плёнки, а вторая — со слишком быстрым испарением слезы со слизистой оболочки глаза.
Азиатское общество сухого глаза (Asia Dry Eye Society) различает три типа ССГ, обусловленные: 1) дефицитом слёзной плёнки; 2) недостаточной смачиваемостью слизистой оболочки глаза; 3) повышенным испарением слёзной жидкости.
В зависимости от того, насколько ярко выражены симптомы болезни (жжение, зуд, резь в глазах, ощущение инородного тела в глазу, светобоязнь, слезотечение), в медицине также выделяют три степени синдрома сухого глаза: лёгкую (1–2 симптома), среднюю (3–5 симптомов), тяжёлую (более 5 симптомов).
Симптомы болезни
Как правило, симптомы синдрома сухого глаза усиливаются по вечерам, а также после продолжительной работы, связанной с нагрузкой на глаза (например, целого дня, проведённого за компьютером), на холоде и ветре, при нахождении в загрязнённом помещении или комнате со слишком сухим воздухом.
Наиболее распространённые симптомы ССГ:
- жжение и резь в глазах;
- ощущение инородного тела в глазу;
- зуд;
- слезотечение или, наоборот, сухость в глазу;
- светобоязнь;
- расплывчатое зрение;
- покраснение слизистой оболочки глаза.
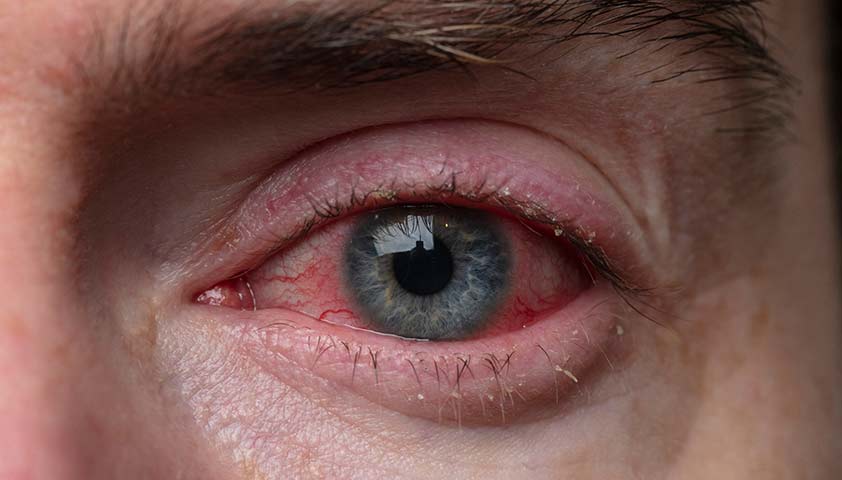
ССГ часто сочетается с блефаритом — воспалением краёв век, при котором слизистая оболочка глаза краснеет, на веках появляются выделения
Осложнения синдрома сухого глаза
Чрезмерная сухость глаза может стать причиной бактериального кератита — острого воспаления роговой оболочки глаза (роговицы).
Основные симптомы бактериального кератита — резкая боль в глазу, слезотечение, светобоязнь, покраснение оболочки глаза (из-за расширения мелких сосудов), слизисто-гнойные выделения из глаз.
Эта болезнь быстро прогрессирует и без лечения может привести к образованию на роговице гнойной язвы и значительному ухудшению зрения.
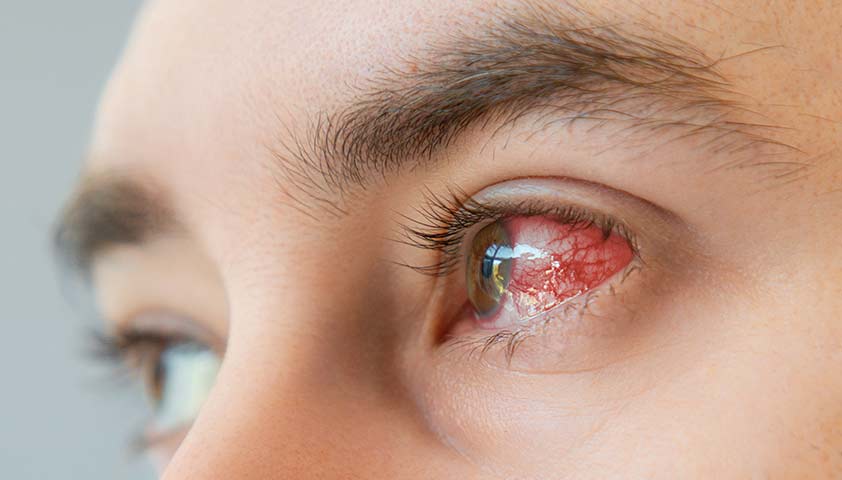
Первые симптомы бактериального кератита — резкая боль и покраснение глаза
В тяжёлых случаях человеку может потребоваться операция по пересадке роговицы.
К какому врачу обращаться при симптомах ССГ
Диагностикой и лечением пациентов с синдромом сухого глаза занимается офтальмолог.
На приёме врач спросит, как давно у пациента появились симптомы болезни, в какие моменты они обостряются, какие есть сопутствующие заболевания. Затем специалист перейдёт к осмотру. Для этого он использует щелевую лампу — офтальмологический микроскоп.

С помощью щелевой лампы врач направляет в глаз пациента сфокусированный луч света. Это помогает ему детально рассмотреть структуры глаза
У пациентов с ССГ будут видны нити слизи — так организм пытается компенсировать чрезмерную сухость глаза и заставляет муциновый слой (внутренний слой слизистой оболочки глаза) выделять больше муцина (нерастворимой слизи). Также при осмотре может обнаружиться истончение водного (центрального) слоя слизистой оболочки, а иногда — ещё и пенное отделяемое по краям век (так бывает, когда работа мейбомиевых желёз нарушается).
Диагностика синдрома сухого глаза
Для подтверждения диагноза врач может провести пациенту диагностические пробы.
Проба Норна позволяет понять, за какое время на глазу разрывается слёзная плёнка.
Пациента просят посмотреть вниз. Затем врач аккуратно оттягивает его нижнее веко и закапывает 0,1—0,2%-ный раствор флуоресцеина натрия, окрашивающего слёзную жидкость. После этого пациенту нужно сесть перед щелевой лампой, моргнуть, а затем смотреть не моргая. Врач введёт в осветительную систему щелевой лампы кобальтово-синий фильтр — благодаря ему раствор флуоресцеина натрия будет подсвечивать слёзную плёнку.
Врач засечёт время первого разрыва плёнки после моргания. В норме на это требуется не менее 10 секунд. Но у пациентов с синдромом сухого глаза на это уходит менее 5 секунд. Результат от 5 до 10 секунд считается пограничным.
Другое исследование, которое часто проводят пациентам с подозрением на ССГ, — тест Ширмера.
Врач берёт тест-полоску и осторожно фиксирует её за нижним веком. Затем наблюдает, насколько активно полоска пропитывается слёзной жидкостью. Нормальный показатель — окрашивание тест-полоски на 10 мм за 5 минут. При ССГ полоска остаётся практически сухой.
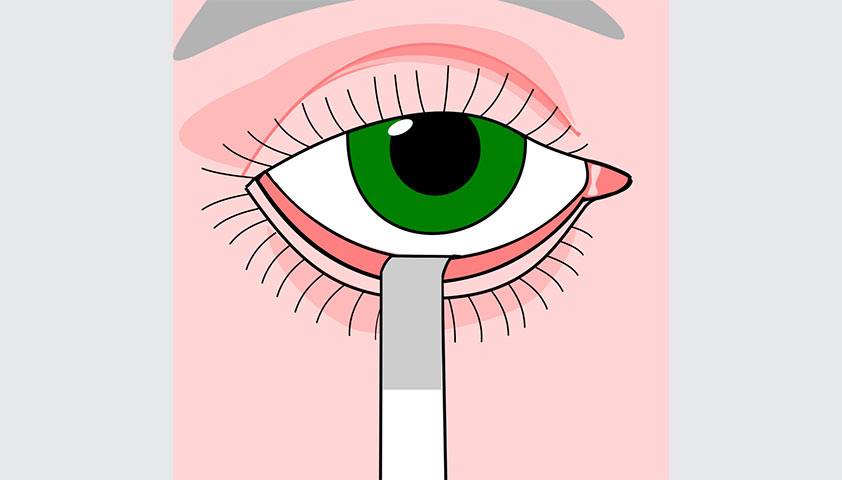
Перед тем как выполнять тест Ширмера, нужно снять контактные линзы и убрать косметику с глаз. Автор: Jmarchn, CC BY-SA 3.0, via Wikimedia Commons
Лечение синдрома сухого глаза
Тактика лечения синдрома сухого глаза зависит от степени болезни, осложнений, а также сопутствующих заболеваний.
Препаратами первой линии считаются слёзозаменители, или, как их ещё называют, препараты искусственной слезы. Они различаются по степени вязкости: чем она выше, тем дольше лекарство будет оставаться на слизистой оболочке глаза и увлажнять её, но, с другой стороны, тем сложнее распределить препарат по поверхности глаза.
Как правило, при лёгкой степени ССГ врач назначает пациенту слёзозаменители низкой вязкости. Они достаточно жидкие, и поэтому их удобно применять в течение дня и закапывать на ночь.
При среднетяжёлых и тяжёлых формах ССГ показаны слёзозаменители средней и высокой вязкости. Они имеют гелевую консистенцию.
Компоненты, которые могут входить в состав слёзозаменителей:
- гиалуроновая кислота — хорошо увлажняет слизистую оболочку глаза, обладает противовоспалительными и заживляющими (регенерирующими) свойствами;
- карбомер — образует на слизистой оболочке глаза защитную плёнку, повышает вязкость слезы;
- минеральные масла — помогают восстановить липидный слой слёзной плёнки.

Препараты искусственной слезы можно применять до 8 раз в сутки
Также слёзозаменители бывают с консервантами или без них.
Консерванты (такие как бензалкония хлорид — БАХ) помогают сохранять стерильную среду во флаконе со слёзозаменителем. Однако некоторые исследования подтвердили, что консерванты могут токсически воздействовать на слизистую оболочку глаза, а при длительном применении — усиливать симптомы болезни.
Кроме того, слёзозаменители с консервантами несовместимы с материалом, из которого изготавливаются контактные линзы. Этот факт стоит учесть при выборе лекарственного препарата.

Людям, которые носят контактные линзы, не рекомендуется использовать слёзозаменители высокой вязкости, а также растворы, в состав которых входит БАХ
Лекарственные препараты, которые применяют при лечении ССГ:
- искусственные заменители слезы;
- местные противовоспалительные средства;
- антибиотики (при воспалении мейбомиевых желёз);
- противоаллергические препараты.
Прогноз и профилактика
В целом прогноз ССГ благоприятный. Однако, даже если симптомы болезни неяркие и практически не беспокоят человека, не стоит игнорировать лечение — иначе могут развиться серьёзные осложнения, вплоть до снижения и даже потери зрения.
Правила профилактики синдрома сухого глаза:
- в помещениях использовать увлажнители воздуха;
- отказаться от курения;
- минимизировать время, проведённое перед экраном смартфона или телевизора;
- если работа связана с пыльными процессами — обязательно защищать глаза строительными очками;
- соблюдать питьевой режим;
- включить в ежедневное меню продукты, богатые витамином A (жёлтые и зелёные овощи, бобовые, яблоки, виноград, облепиху, рыбий жир, сливочное масло, сыр);
- использовать слёзозаменители, назначенные офтальмологом.
Также для профилактики ССГ полезно выполнять гимнастику для глаз.
Чтобы глаза не перенапрягались, следует соблюдать правило «20/20/20»: каждые 20 минут делать перерыв на 20 секунд, чтобы рассмотреть что-то на расстоянии 20 футов (6 метров). Кроме того, в качестве гимнастики можно активно моргать в течение минуты или двух, «прорисовывать» глазами восьмёрку на стене.
Источники
- Горенков Р. В., Рябцева А. А., Агафонов Б. В. и др. Синдром сухого глаза в общей врачебной практике // Эффективная фармакотерапия. 2019. Т. 15. № 33. С. 30–36.
- Бржеский В. В. Синдром сухого глаза: современные возможности и перспективы медикаментозной терапии // Российская офтальмология онлайн. 2015. № 18.
- Kanski’s clinical ophthalmology. A systematic approach. 8th ed. 2016.
Частые вопросы
врач-эксперт








